中国的抗癌药本不该这么贵,它的“天价”来源于各种体制的层层障碍;医保基金确实被浪费无数,但板子不该打到癌症患者身上,而保护他们得到医保救济的权利,并不一定要以牺牲其他患者的权利为代价。
7月,电影《我不是药神》引发了一股观影热潮,这部根据真实故事改编,讲述男主甘冒法律风险帮中国患者从印度代购低价抗癌药的电影,把身患穷病的癌症患者和天价抗癌药一起推到了公众面前。这部电影的结尾,导演为从头到尾都在思考“男主该不该被判刑,癌症患者该如何买药”的观众提供了一个充满“正能量”的答案:天价抗癌药格列卫被纳入国家医保,患者不需要再托人代购仿制药。
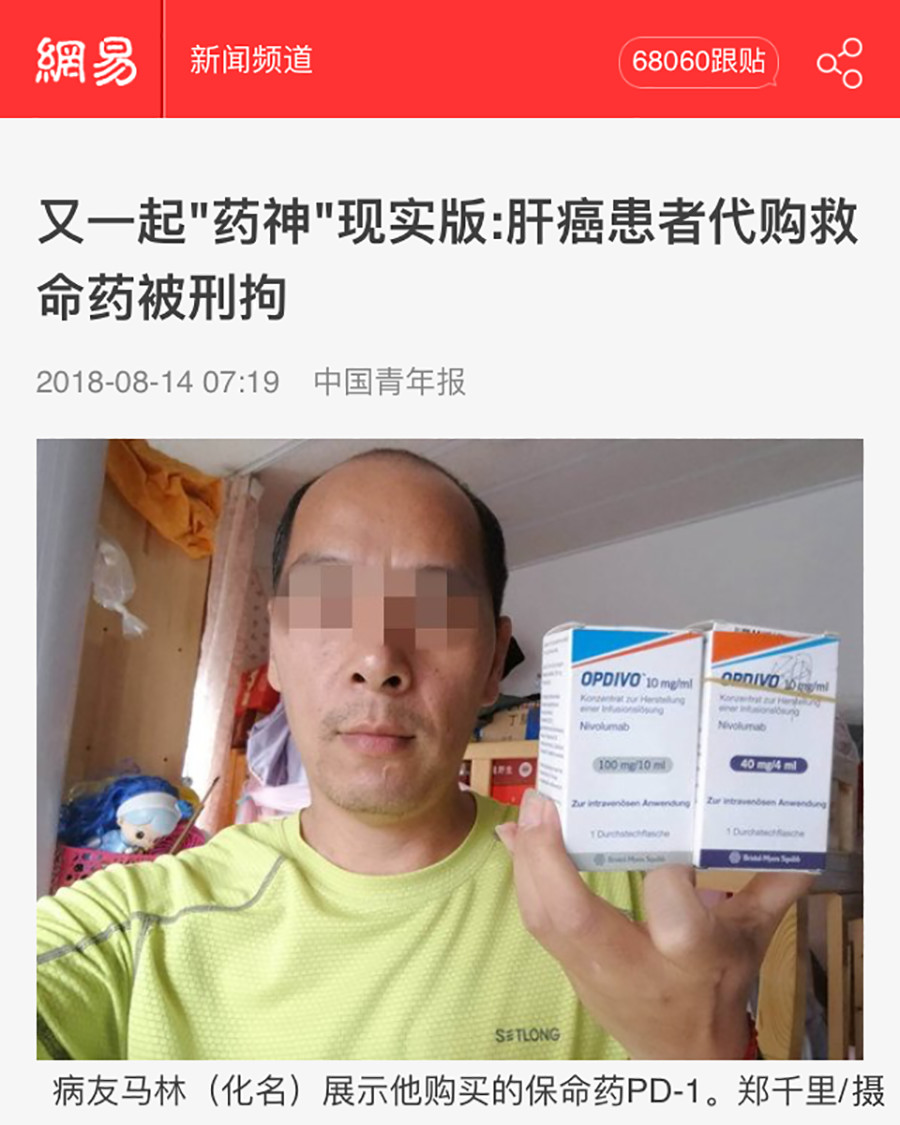
表面上看,这个答案与现实政策遥相呼应:7月18日,国务院总理李克强批示,要求有关部门加快落实抗癌药降价保供等相关措施;再早之前,2017版国家医保目录准入谈判,15种高价抗癌药被纳入国家医保目录,患者只需要负担经过谈判降价和医保报销后的价格,截至目前,共有17种癌症的32种靶向药进入医保。
对于身患癌症与穷病的患者来说,这多少算个福音。但与此同时,另一种声音也开始出现,很多人反对治疗癌症的靶向药物进入医保。
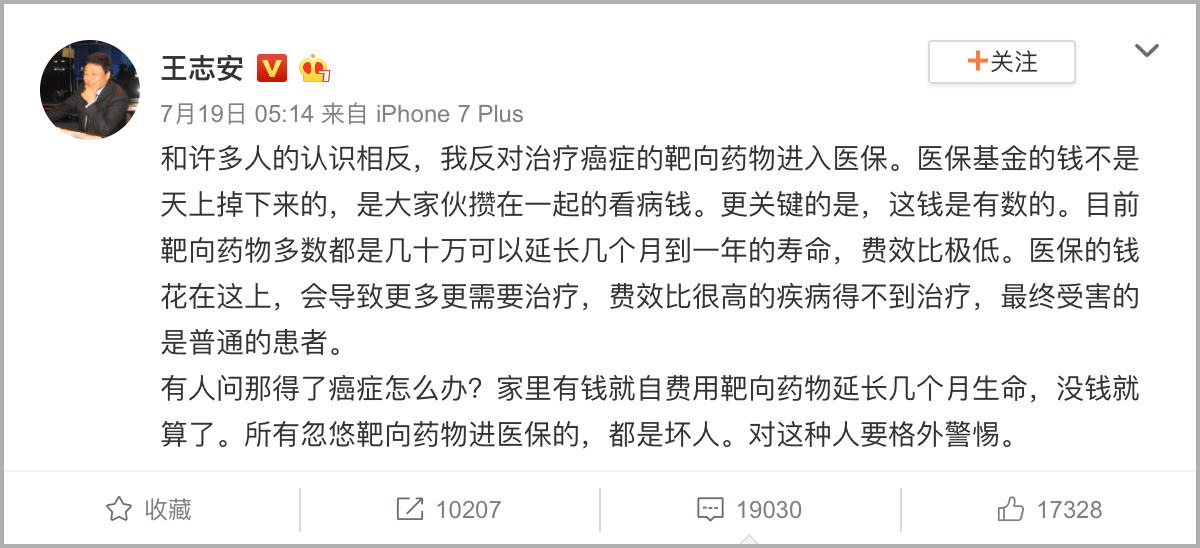
▲ 着名媒体人王志安发微博称反对治疗癌症的靶向药物进入医保。
据笔者了解,不管是医生还是普通民众,持有类似观点的不在少数。他们共同提出了一个问题:癌症患者只占参保人群的一小部分,耗费医保巨量资金在短期内延长他们的寿命到底应不应该?
要回答这个问题,我们需要先理清中国进口抗癌药价格为何如此高昂,以致很多患者要么坐着等死,要么冒险代购,要么翘首企盼抗癌药能纳入医保?医保基金到底能否负担得起天价抗癌药?
▌抗癌药何以天价?
电影《我不是药神》里,药企被塑造成了天价抗癌药的“罪魁祸首”。电影引起热议后,很多媒体和医药行业从业者都觉得电影对药企的道德批判有失公允,因为抗癌药的研制需要药企投入巨量的人力、时间和资金成本,如果药企不在专利保护期内收回药品研发成本并盈利,那么将没有药企愿意研制新药,癌症患者终将无药可用。
一组数据为这种说法提供了依据,根据2016年《卫生经济学杂志》上的一项研究显示,基于对10家美国生物医药公司所生产的106种随机挑选药物的调查,综合考虑研发成本、资金成本以及折现率后,每项获批药物的平均研发成本高达25.58亿美元。而根据《与贸易有关的知识产权协定》,新药被赋予20年的专利保护期。
不过,这个说法只能解释抗癌药在全球市场上为什么比一般药品贵,却不能解释同样是进口抗癌药,为什么中国卖得就比其他国家贵。以被“药神”捧红的格列卫为例,该药在美国的售价是13600元/盒,在澳大利亚是10616元,日本是16440元,韩国是9720元。但在中国,从2001年进入中国市场开始,它的价格基本维持在23500元左右。再比如,在香港普通药房售价1.84万元/盒的乳腺癌靶向药赫赛汀,到了深圳公立医院立刻变成2.45万元/盒。
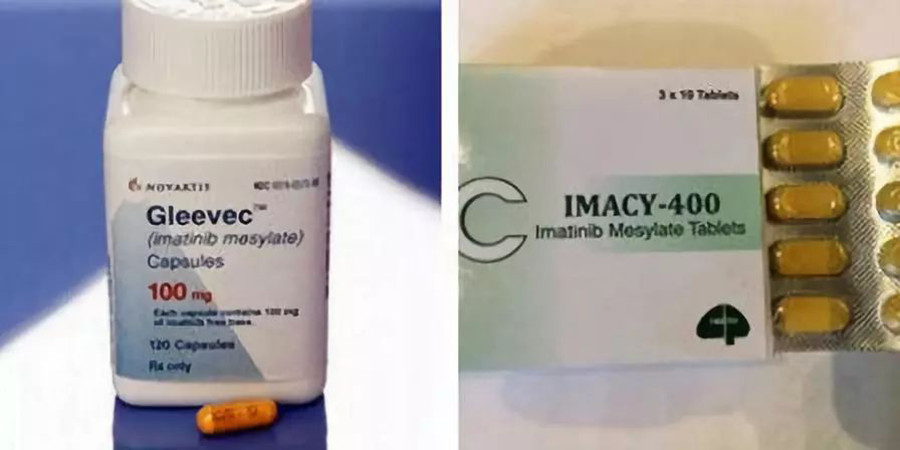
▲ 有调查显示,诺华白血病治疗药格列卫在中国售价最贵,超韩国两倍。 ? 人民网
其实,进口抗癌药在国内的层层加价早已是行业内公开的秘密,这背后是略显复杂并颇具中国特色的药品审批与招标采购制度。
1990年,为了给药品研发和审批上市制定一个统一的国际性指导标准,加快新药在世界范围内的开发使用,美国、欧盟和日本在布鲁塞尔启动了“人用药品注册技术规定国际协调会议”(简称ICH)。此后,基于“既然我没有能力做最好的审评,那就接受这个领域最先进国家的标准”的理念,韩国、香港、台湾等国家和地区均不同程度接受了ICH的原则。
但是中国选择了与国际脱轨——凡是经美国FDA批准上市的新药,要想在中国上市,都需要重新进行临床实验。而这个过程并不容易。
根据2007年发布的《药品注册管理办法》,新药临床实验审批的时间不得超过90天,但实际数据显示,2014年,已在国外上市销售但未在国内销售的制剂及其原料药申报临床实验的平均审评时间为28个月。
通过审评,药企才能进行为期3-5年的临床实验。此外,另有数据显示,在中国进行三期临床实验的成本大约是530万-1080万美元。而这些成本全部由患者买单。
除了无端增加的研发成本,复杂多余的审批程序导致的另一个结果是,用于治疗结直肠癌的贝伐单抗在美国获批六年后才在中国上市、治疗骨髓瘤的有效药物来那度胺2008年就经美国FDA批准上市,却直到2013年才进入中国……据统计,2017年全球排名前25的抗癌药中,有10个药物尚未在中国上市,在27种常见癌症的141个靶向药中,只有46种进入了中国。
这只是“层层加价”的第一层,中国对于进口药品的税收政策同样深具中国特色。与多数欧美国家免收或少收增值税不同,中国常年来对进口药品征收的增值税与普通商品一样,都是17%的税率。再加上中国进口药品流通体系的混乱,进口药真正进入患者口中,基本还要加上20%的流转费用。
除了台面上的加价,桌子底下的加价对天价抗癌药的形成更是功不可没。有赖于中国独特的药品招标采购制度与公立医院的强势垄断地位,药企要想真正把药品卖出去,还要在政府招标采购的时候,“公关”药监、社保部、招标办等单位。但是光公关它们还不够,医院和医生才是最后负责卖药的,于是,赞助政府或学术会议、资助医学研究、组织医药研讨会的成本通通出来了。
这些问题政府并非没有看到,他们也在试图解决,零关税政策、减按3%征收增值税、简化进口药品审批程序,通过医保谈判降低抗癌药价格并将之纳入医保,种种迹象表明,癌症患者与抗癌药之间的距离似乎开始缩短了。
现实果真如此乐观吗?很多人担心的医保基金穿底风险又是怎么一回事?

▌积重难返的医保制度
“医保基金的钱不是天上掉下来的……这钱是有数的”,这是反对抗癌靶向药物进入医保的人所持的理由。他们觉得用医保基金为癌症患者所用天价抗癌药买单,是在浪费钱,会导致其他病人无钱可用。然而,这个看似合理的推论,实际上忽略了太多本不该存在的复杂现实。
我们需要先搞清楚,当我们在谈论医保基金时,我们到底在谈论什么。
中国医保体系的运行时间并不算长。1998年,城镇职工基本医疗保险制度开始建立;2003年,新型农村合作医疗制度启动试点;2007年,为了让医保制度覆盖城镇非从业居民,国务院开始建立城镇居民基本医疗保险制度。至此,中国的全民医保体系才算基本完善。
有了医保基金,就得有管理医保基金的机构。理论上,政府成立社会医疗保险,是为了分担参保者“因病致贫”的风险,此外,由于医疗市场中存在着严重的信息不对称,患者总是处于劣势一端。因此医保经办机构不但要针对参保者提供费用报销,还要针对医院行使第三方购买职能,发挥团购优势,控制医疗费用不合理增长。
简单说,医保经办机构需要当好参保人的管家,把钱花在刀刃上。实际上,政府也寄希望于医保经办机构能成为患者和医院之间的第三方,代表患者和政府监督医疗机构的行为。但现实的情况是,医保经办机构根本当不好这个管家。
首先,医保经办机构没有动力精打细算。一直以来,各级政府对于医保基金的第一要求就是“安全运行”,只要医保基金的支付没有超过警戒线,经办机构便万事大吉。而且自从中央政府出台了控制基金结余率的规定以后,经办机构留有基金结余太多还要受罚。这样一来,它们根本没有理由合理控费,因为费用控制必然涉及到控费手段创新和政策突破(比如对基金结余的使用),这些既耗时费力,又有可能招致不必要的风险。
其次,即使经办机构有心控费,也是心有余而力不足。各地医保部门通常只有几十个人,却要面对成百上千的医务人员和数以万计的参保者,并同时处理资金筹集、财务管理、审核、目录管理、不同医保项目管理等极为复杂的事务。据《中国医院院长》杂志报道,2015年底,中国的医保经办管理人员与参保人员之比平均值达1:10000以上,许多统筹地区甚至达到1:20000,远低于大多数社会医疗保险国家1:4000的平均比例。不但人少,经办机构在专业能力上也存在着硬伤,很多医保管理人员无论是在医疗知识、精算能力还是谈判技巧方面,素质都不达标。
不过,经办机构也有自己的难处。由于行政经费均由各级政府负担,各地政府财政收入又千差万别,经办机构没钱更新设备的情况颇为普遍。某地经办人员就直言,“他们(人社部门信息中心)对我们的信息支持远远满足不了我们的要求……现在我们正用的这个软件连统计分析都做不了,所以我们经办人员很累啊,要分析的时候得先把数据调出来,然后导入到其他软件去分析”。
所以,指望这么一个人少、装备差的机构能管好医保基金,结果可想而知。
其实医保经办机构并非没有尝试过控费,诸如总额预付制、按病种付费、按人头付费等五花八门的所谓付费方式改革早已在各地推行,但当这些改革遇到兼具行政性与垄断性的公立医院体制后,要么就控费不成反倒刺激医疗费用过度增长,要么就使医院产生“刮脂行为”,推诿花费大的重病病人,防止其占用太多费用指标。
除了经办机构自身的制度性障碍,医保目录中大量辅助药(多以中成药面目出现)、营养药的存在同样浪费了巨额医保基金,由于安全无效又利润丰厚,这类药在业内被称为“神药”。多年来,在政府大力发展中医药的精神指导下,中成药在医保目录中的比重不断增加,2017版医保目录收录的2535种药品中,中成药就占了1238种,占比达48.8%。
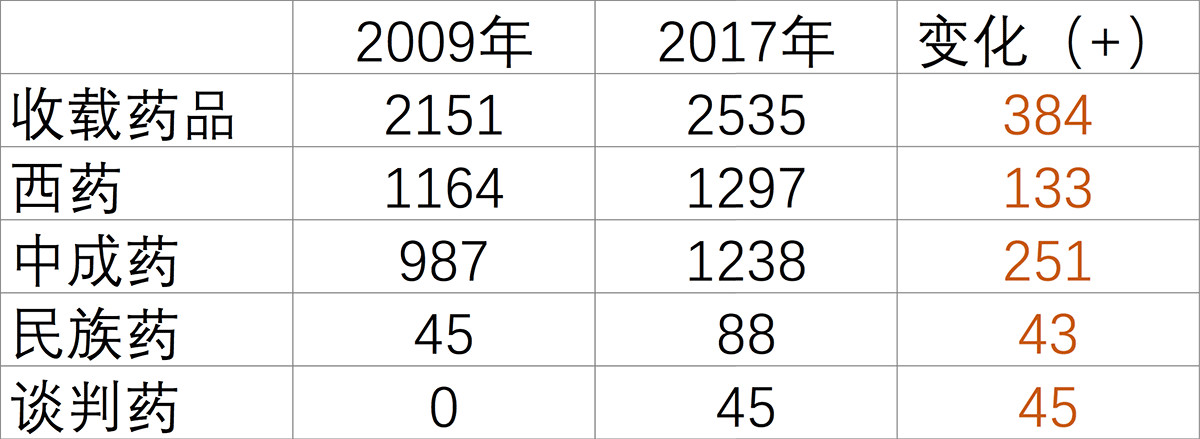
▲ 2017年人社部发布的新版医保目录中,中成药占就1238种,占比为48.8%。 ? 生物探索
在医保基金的加持下,医院卖起“神药”来如鱼得水,医生选药时也会刻意“照顾”下医保患者。以尚未被循证医学研究证明对脑梗死患者有恢复作用的中药注射液“舒血宁”为例,某医院医保患者的用量达到自费患者的3倍。据中国医疗保险研究会发布的《2009-2011年全国城镇基本医疗保险参保住院患者中药利用情况分析》显示,该药次均费用及治疗疾病数量始终位居前列。更加讽刺的是,抗肿瘤药物也成了“神药”泛滥的重灾区,在一些医院的用药金额甚至反超治疗用药金额。
正是这些疗效尚不明确、在其他国家基本没有上市、在国内相关疾病临床诊疗指南中也没有推荐的“神药”占据了巨额医保基金。有学者对某医院心脑血管病用药情况分析后发现,该院全部作为辅助用药使用的中成药,使用数量仅占全部用药量的5.5%,使用金额却占到了31.2%,消耗了31%的医保基金。
梳理至此,不难发现,医保基金确实是有数的,也确实被浪费无数,只是“浪费钱”的板子或许不该打在能延长癌症患者寿命的抗癌靶向药上。
让我们回到很多人的担忧:抗癌药纳入医保后,医保基金到底能否承担的起呢?
▌抗癌药该不该进医保
首先,让我们来看两组数据:
第一是医保基金的运行状况。2016年,城镇职工基本医疗保险收入10082亿元,支出8088亿元,结余1994亿元,累计结余12736亿元;居民基本医疗保险基金收入6095亿元,支出5156亿元,结余623亿元,累计结余3330亿元。
第二是中国的癌症负担。根据国家癌症中心发布的最新数据,2014年,全国恶性肿瘤发病人数约为380.4万人,死亡人数约为299.6万人,平均每天超过1万人被确诊为癌症。需要指出的是,中国癌症统计一般滞后三年,国家癌症中心的人口覆盖率大概是21.07%,这一数据在美国是96%,在英国接近100%;中国癌症死亡率比全球平均水平高17%。
在这种现实下,由于医保目录更新滞后等原因,中国癌症病人的自费比例大约是78.8%。至于王志安微博中所说的“没钱就算了”的人就更惨了,根据一项对西部9省市1214个因病致贫户的调查显示,新农合虽然规定了报销比例,但他们的实际报销比例远低于规定比例,宁夏和甘肃的受访户实际报销比例还不足当地新农合平均报销比例的一半。
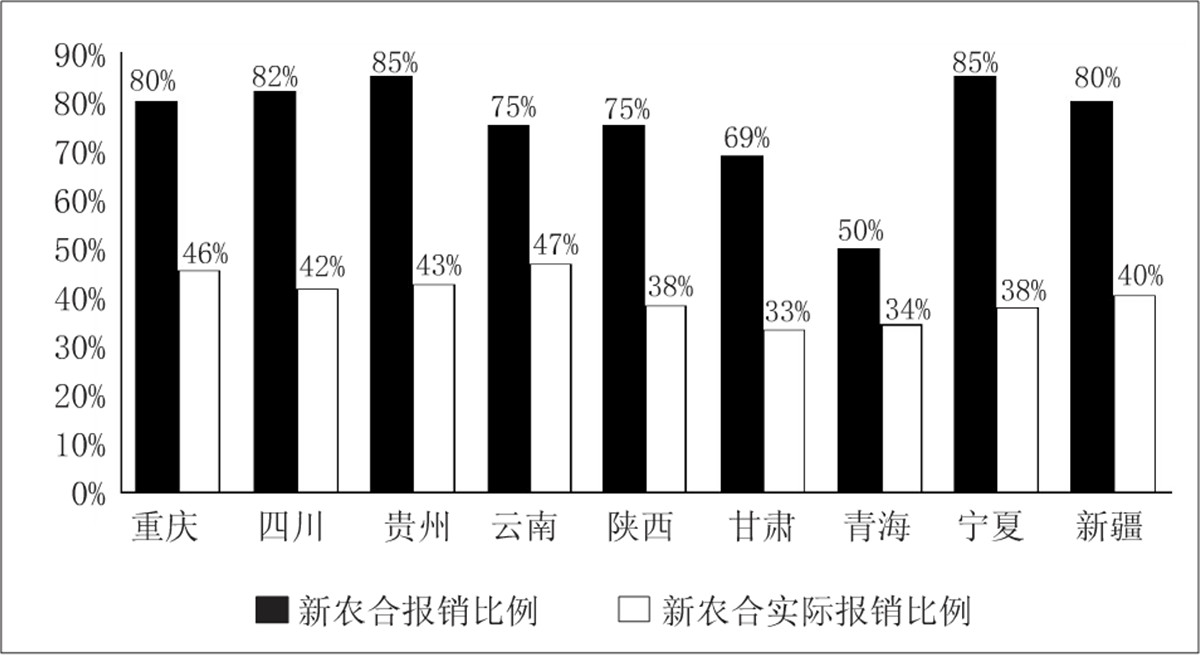
▲ 汪辉平等学者2016年发表的研究成果显示,在因病致贫的贫困户中,因医疗费过高致贫的有29%,因病丧失劳动力致贫的有43%,两种原因皆有的占10%。新农合医疗规定了某些医疗费用的限定金额,也对门诊和住院的报销比例做出了相应规定,但受访户反应的实际报销比例都低于这些规定比例。研究团队收集了50个贫困县、186个贫困村,共1214个因病致贫户的调研数据。 ? 经济学家
即使在现有医保制度千疮百孔的情况下,他们也本不该被这样对待。其实,关于医保基金能否负担高价抗癌药的质疑由来已久,很多学者也已经通过研究证明:在医保制度能够良善运行的前提下,通过谈判降价,规定合适报销比例,医保基金可以负担诸多高价抗癌药。
华中科技大学同济医学院通过药物综合评价遴选了三种抗癌靶向药,并将之按50%的报销比例纳入医保,发现城镇职工、城镇居民、新农合三大医保基金需要增加的支出分别占基金收入的0.079%、0.448%和0.341%,增加支出后当期基金结余率分别变为10.96%、27.61%和15.05%。医保基金处于可控范围。
这一点连官方自己都承认,河南省人社厅原副厅长田金钢就曾发表研究称,如果按照50%的报销比例将多种抗癌靶向药纳入医保,医保基金每年将支出3.64亿元,占2013年河南城镇医保基金收入的2.09%。而即使按照70%的比例纳入,河南省医保基金也依然可以承受。
回过头来仔细揣摩反对抗癌药入医保者的观点可以发现,他们是按照功利主义的逻辑为不同疾病患者的生命定了价格,并认为花医保基金很多钱买癌症患者的短期寿命不值得。但这种功利的利害计算,以人们对所有行为所产生的后果有着充分的预知能力为前提。而这种全知全能式的预知在现实生活中是不可能出现的。
以靶向药对癌症患者的意义为例,现实中靶向药对癌症患者总生存期的延长确实有限,但同样有很多患者通过医保购得靶向药后,将癌症控制到了慢性病的程度,并在购买一定数量后得到了药企的免费赠药,运气好的患者甚至可以等到疗效更好的靶向药的面世。
哈耶克觉得这种功利主义的逻辑显示了理性的过度自负,他认为人们对任何一种规则的遵守都是出于对未来结果不可预知的恐惧而达成的,正是出于这种无知的状态人们才愿意制定规则并遵守它。具体到癌症患者,他们参加医保本来就是为了借此分担疾病造成的不可预知的风险,有权利得到医保救济,现在如果有人告诉他们:对不起,你的风险过大,我们不予分担,请自行等死。那这种人的价值观未免过于轻薄、冷血。
说了这么多,我想大家应该已经明白:中国的抗癌药本不该这么贵,它的“天价”来源于各种体制的层层障碍;医保基金确实被浪费无数,但板子不该打到癌症患者身上,而保护他们得到医保救济的权利,并不一定要以牺牲其他患者的权利为代价。
参考资料:
1.Joseph A. DiMasi. Innovation in the pharmaceutical industry: New estimates of R&D costs. Journal of Health Economics 47 (2016) 20–33
2.裘炯华. 进口药价格虚高症结在定价机制. 医药经济报. 2013-09-13
3. Chloe Liu. BIO 2012: Development cost comparison, China vs. US. Nature Biotechnology. 2012 July 02
4.王增鑫等. 药品集中采购制度下药价虚高的成因. 中国卫生经济. 2014年第33卷第4期
5.刘凯等. 激励机制、资源约束与监管成本—医保经办机构组织能力影响医疗费用增长的实证研究. 公共行政评论. 2018年第2期
6钱炜. 医保局中局. 中国新闻周刊. 2018.07.05
7.徐伟等. 2017版和2009版国家医保药品目录对比研究. 中国卫生经济. 2018年第37卷第1期
8.刘小艳等. 不同付费方式对脑梗死住院患者用药的影响研究. 药物流行病学杂志. 2008年第17卷第5期
9.韩爽等. 我国辅助用药应用现状及管理对策初探. 中国药学杂志. 2016年第51卷第8期
10.曾西北等. 我院医保患者心脑血管病用药的合理性分析. 兵团医学. 2016年第49卷第3期
11.关于2016年全国社会保险基金决算的说明. 2017.11.27. 社会保障司
12.2018年全国癌症报告. 国家癌症中心
13.汪辉平等. 农村地区因病致贫情况分析与思考——基于西部9省市1214个因病致贫户的调查数据. 经济学家. 2016.10
14.乐曲等. 湖北省肿瘤靶向药物纳入医保可行性及基金稳定性分析. 中国卫生事业管理. 2017年第12期
15.田金钢等. 肿瘤靶向药物纳入医保支付范围可行性研究. 中国医疗保险. 2016.02
16.Paul E Goss. Challenges to effective cancer control in China, India, and Russia. The Lancet Oncology Commission. 2014; 15: 489–538
17.中国人需要什么样的抗癌药. 三联生活周刊. 2018第32期
18.袁越. 中国人为什么吃不到新药. 三联生活周刊. 2014第23期